心电图作为临床最常见的诊断工具之一,应用范围不断扩大,现已成为“血、尿、便、影像学、心电图”五大常规检查之一,特别是对某些心血管疾病如: 慢性缺血性心脏病、急性冠脉综合征、心肌炎、心包炎、肺栓塞以及心律失常等有确诊价值。
此外,心电图在遗传性离子通道疾病、心脏结构异常、电解质紊乱等的诊断中也具有重要的辅助价值。同时,心电图也被用于监测抗心律失常药物应用的疗效以及致心律失常情况、评估术前风险、筛查从事高危职业或特殊职业人群等。因此,准确记录和精确分析心电图、规范书写诊断结论至关重要。
(1)必须保证心电图的波形及参数都正确无误,若计算机自动测量参数有偏差,应予以纠正。
(2)统一使用计算机测量单位,时间为ms,振幅为mV。
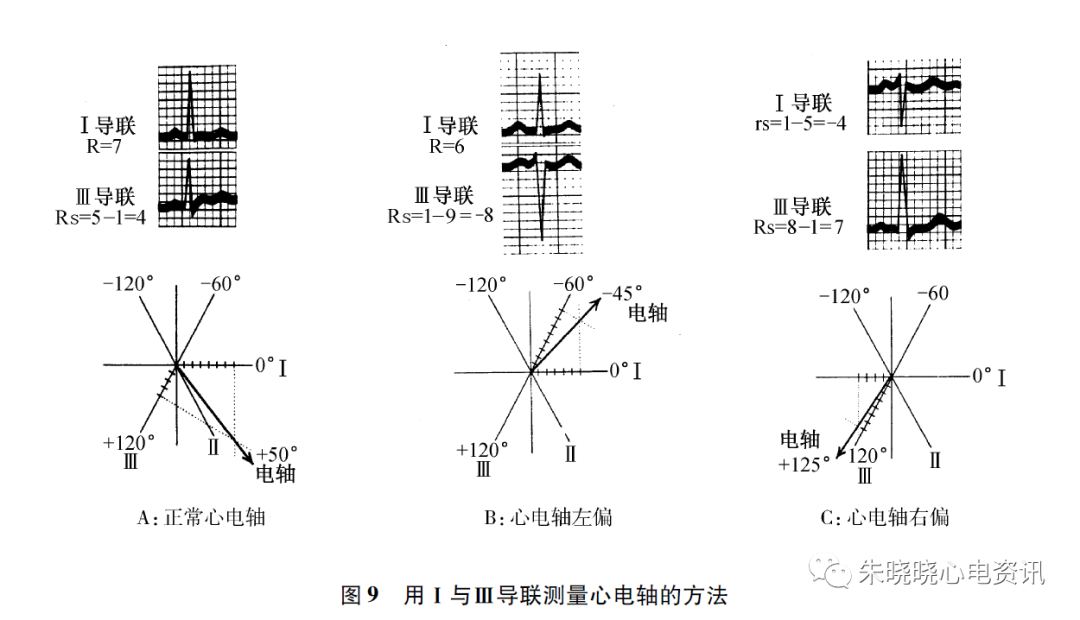
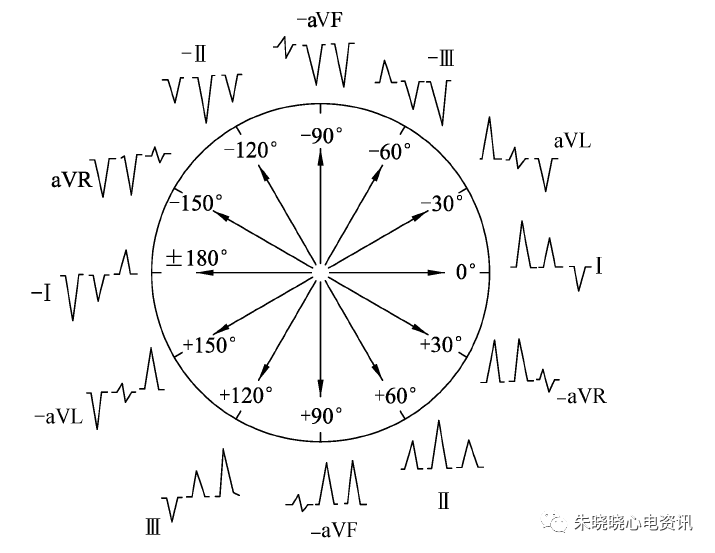
(1)QRS心电轴左偏:-30°~-90°,ⅠQRS 主波向上,ⅢQRS 主波向下。
(2)QRS心电轴右偏:+90°~ +180°,ⅠQRS 主波向下,ⅢQRS主波向上。
(3)QRS心电轴极度右偏:+180°~+270°(-90°~-180°),ⅠQRS、Ⅲ QRS 主波均向下(SⅠ、SⅡ、SⅢ现象:Ⅰ、Ⅱ、Ⅲ R/S 均<1)。
(1)肢体导联:各肢体导联QRS电压绝对值<0.5mV
(2)胸导联:各胸导联 QRS 电压绝对值<1.0mV
(3)左胸导联:V5、V6 QRS 电压绝对值<1.0mV
(1)只要有1个导联的 P-R 间期达到120ms 就不下此诊断。
(2)P-R 间期<120ms,QRS 形态异常,应分别诊断。例:短P-R 间期,完全性右束支传导阻滞。
1. 确定等电位线计算机自动测量时,等电位以 QRS 波群起点为基准点,以此点做整张心电图波形的基准线,此线作为等电位线。作人工判读时:
通常以TP段作为基准线。
心率快时,如TP段不明显,则以PR 段作为基准线。
若基线不稳,TP段不明显时,则以两个相邻QRS波群起点的连线作为参考基准线。
2. ST 段的测量应从J点后60~80ms处作一水平线,根据此基准线确定有无ST段移位。ST段抬高时应自基线上缘测量至ST 段上缘,ST 段压低时应从基线下缘测量至ST段下缘。
3. ST段抬高应描述ST 段抬高的导联、形态及幅度。例:弓背向上型、上斜型(伴J点抬高)、下斜型、单向曲线型、巨R 型、墓碑型、马鞍型、凹面向上型等。
4. 正常人ST段抬高:在肢体导联≤0.1mV,V1~V3≤0.3mV,V4~V6≤0.1mV。
(1)以 J 点上移为特征的 ST 段抬高若无明确病因时可提示心室早复极波。例:窦性心律,前侧壁导联J 点上移型 ST 段抬高,提示心室早复极波。
(2)如ST段呈弓背向上型、单向曲线型、墓碑型、巨R 型抬高,可诊断为“XX 壁导联ST段呈XXX型抬高(建议不用损伤型),请结合临床”,以判断ST段临床意义。
5. ST段压低应描述ST段压低的导联、形态及幅度。
(1)ST段压低的各种类型以R波垂直线与ST段延长段的夹角计算:>90°为下斜型,等于90°为水平型,<90°为上斜型。
(2)建议ST段的压低不作定性解释,可根据自身经验提出参考意见。建议用水平型、下斜型、上斜型等,不作缺血型、近似缺血型描述。例:下壁导联ST段呈水平型压低0.1mV。
6. ST段延长、缩短当ST 段时间≥160ms 时,称为ST段延长;当ST段时间<50ms时,称为ST段缩短。
(1)以 R 波为主的导联T波应直立,其顶端圆滑不高耸,前肢上升缓慢,后肢下降较陡,振幅≥同导联R 波的1/10。
(2)下壁导联QRS 波群以R 波为主时,如ⅡT 波正常,Ⅲ T 波可以低平、双向或倒置,aVF T波可以低平,但不能倒置。
(3)V1~V2 的 T波如为直立,其后V3~V6 T波不能出现倒置;V1~V2 T波如倒置且倒置深度递减,V3 T波可低平,V4 ~V6 T波均不能出现低平、倒置。
2. 如果T 波形态不符合以上特征及变化规律,均视为T波改变。
3. T波高尖,基底部窄,对称,呈帐篷样,应结合病史,提示符合高钾血症心电图表现。
4. T 波高耸对称,伴Q-T 间期延长,且同时伴有胸痛者,应结合临床,提示符合超急性期心肌梗死心电图表现。
5. 测量 T 波的高度或倒置的深度时,应以等电位线为基准。
1. T波的终点应以T波下降肢的延长线与等电位线交接点计算。测量Q-T间期时,应自QRS 波群的起点至T波的终点,不包含U波。如T波、U 波融合,无法区分T 波终点时,建议描述为Q-T(U)间期。
2. Q-T 间期与心率有关,Q-T 间期延长应标注正常Q-T间期的上限值。使用校正后的Q-T间期,即Q-TC,Q-TC 校正公式(bazett 公式):Q-T/姨R-R(即心室率60 次/min时的Q-T间期)
1. 正常U波应与正常T 波方向一致,小于同导联T波的1/2 和(或)≤0.25mV。如同导联T波直立,U 波倒置为异常。
2. U波明显增高,伴T波低平、Q-T间期延长及T 波、U 波融合时,应结合临床,提示或符合低钾血症心电图表现。
(1)具有引起左心房扩大的病因。
(2)P 波时限≥120ms、双峰间距≥40ms,PtfV1<-0.04mm·s,不作二尖瓣型P波的诊断,可作P波增宽、双峰等描述性诊断,例:P波增宽,提示左心房扩大。
(5)在没有相关病史时RV5 或RV6 ≥2.5mV、RV5+ SV1≥ 4.0mV (女性≥3.5mV)或RⅠ+SⅢ≥2.5mV时,诊断为左心室高电压,在诊断为左心室肥大或左心室高电压时应加注电压测值。
(6)如同时出现ST段、T波改变时建议诊断为伴ST段、T波改变,不直接诊断伴劳损。
(2)肢体导联P波振幅≥0.25mV,胸导联P波振幅≥0.15mV。
(3)肢体导联QRS 波群低电压时,P波振幅>同导联1/2R,不作肺型P 波诊断,可作P 波高尖描述性诊断。例:P波高尖,提示右心房扩大。
(1)具有引起右心室肥大的病因。
(2)具有心电图的相关特征:
(3)右心室肥大时, 仅出现V1、V2 T 波倒置不要诊断合并ST 段、T 波改变,只有同时合并其它导联ST 段压低、T波改变时方作诊断。
(4)单纯顺钟向转位合并QRS 心电轴右偏,在无确切引起右心室肥大疾病史时,如要考虑右心室肥大,应先作描述性诊断,再作提示性诊断。例:窦性心律,QRS 心电轴右偏(+115°),顺钟向转位,提示右心室肥大。
5. 双心室肥大
可出现正常心电图、单侧心室肥大、双侧心室肥大,以实际心电图表现进行诊断。
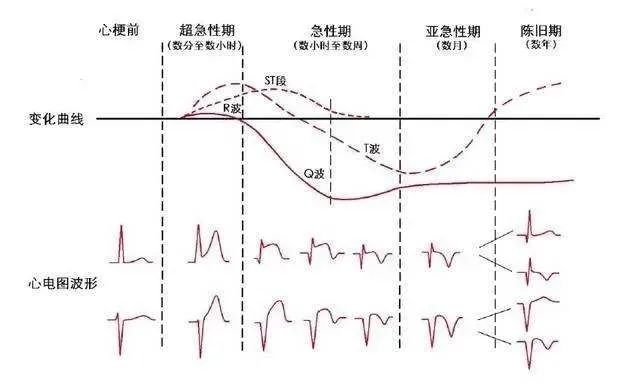
(1)超急性期:历时数分钟至数小时,心电图表现为T 波高耸,部分出现ST段呈斜直型抬高。
(2)急性期:历时数小时至数天,相应导联出现ST 段抬高及病理性Q 波。
(3)演变期(亚急性期):历时数周至数月不等,首先出现ST 段下降,随后T波也逐渐下降至倒置,病理性Q波持续存在。
(4)陈旧期:心肌梗死发生数周至数月后,病理性Q 波始终存在,ST段、T波基本恢复正常,当合并室壁瘤形成时,ST段可持续抬高。
近几年临床上推荐采用以下方法进行分期:
(1)急性期:发病1 个月内。期间可见心电图多种变化,如见ST 段已下降,伴T 波深倒置,可诊断为急性心肌梗死演变期。急性期可分为3个亚期:① 超急性期(T波改变期);② 进展期或急性早期;③ 确定期(Q 波及非Q 波期)。超急性期指心肌梗死症状发生后T波高尖,而尚未出现ST段抬高或压低。出现ST段抬高或压低则为进展期。确定期是指Q波出现后或ST段演变稳定或恢复到基线后。
(2)亚急性期:发病1~3 个月。
(3)陈旧性期:发病3个月后(或根据实际情况)。
2. 心肌梗死的定位根据病理性Q 波所在导联定位:

3. 心房梗死在心室梗死的基础上
若出现PR 段抬高或降低,P 波增宽畸形并呈动态改变,则提示有心房梗死。
4. 室壁瘤既往有心肌梗死病史
在梗死部位出现ST 段持续抬高≥3 个月者,可考虑室壁瘤形成(需要结合心电图动态变化、心脏超声检查及临床症状,排除心肌再梗死可能)。例:窦性心律;V3~V5异常Q波伴ST段弓背抬高0.2mV 及T波倒置,符合陈旧性前壁心肌梗死伴室壁瘤形成心电图表现。
1. 镜像右位心者应在先做一份标准12导联心电图后,再做一份右胸导联心电图,同时将左、右手电极互换,以免遗漏伴随诊断。右侧导联心电图必须重标导联,并标明左、右手反接。
2. 复杂先天性心脏病患者,伴心房反位、房室连接不一致等也可以有类似右位心的心电图表现,建议先作描述性诊断,再作右位心样心电图改变诊断。
在窦性心律时,出现各种激动起源异常的心律失常,只要有窦性激动且能1∶1 下传心室,心电图报告中的心率应以窦性频率计算,当合并其他异位心律失常时应分别注明窦性及异位节律的频率。例:窦性心律(70 次/min),短阵房性心动过速(120次/min)。
窦性心动过速(>100 次/min),伴窦性心律不齐时,P-P间期互差值≥160ms。
窦性心律伴以传导阻滞形式存在时,心电图报告中的心率以心室率计算,但必须在窦性心律的诊断中填上窦性频率。例:窦性心律(90次/min),二度Ⅰ型房室传导阻滞;窦性心律(84 次/min),二度Ⅱ型窦房传导阻滞。
不完全性干扰性房室分离时,心电图报告中的心率以心室率计算,但必须在窦性心律及异位心律的诊断中注明各自频率。
(4)房性早搏未下传的诊断统一书写为:房性早搏未下传;
(5)早搏出现在两个窦性搏动之间,无代偿间歇,诊断应书写为:间位性早搏;
(6)早搏伴有反复搏动的以早搏的起源点命名,如房性早搏伴反复搏动、室性早搏伴反复搏动等;
(7)窦性早搏:当窦性节律匀齐时出现提早的窦性激动,其后呈等周期代偿间歇,可以诊断为窦性早搏,若存在窦性节律不齐时,则窦性早搏不予诊断。
(2)房性心动过速以心房率计算,可对其传导形式作描述。例:短阵房性心动过速伴不规则房室传导;短阵房性心动过速伴房室文氏型传导;短阵房性心动过速呈3∶2 房室传导。
(1)心房扑动、颤动的区别应以Ⅱ或V1心房波为标准,注意快速心房率匀齐
(3)心房颤动时,当R-R 间期≥1.5s时必须描述为长R-R 间期。
(4)心房颤动时同一份心电图中有≥3 次连续等长(≥1.5s)的长R-R 间期出现,可提示二度房室传导阻滞。
(5)心房颤动伴快速心室率:是指平均心室率>100 次/min。
(6)心房颤动伴缓慢心室率:是指平均心室率<50 次/min。
(1)窦房结内游走:窦性P波直立导联,P 波形态随着频率的减慢而低平、或正负双向,但不能出现P波倒置。书写格式为:窦性心律/ 窦性心动过缓/ 窦性心动过速伴窦房结游走。
(2)窦房结至心房游走心律:窦性P 波直立导联,P波形态随着频率减慢低平及倒置。书写格式为:窦房结至心房游走心律。
在体表心电图中,一度窦房传导阻滞无法诊断,三度窦房传导阻滞与窦性停搏不能鉴别,只作二度窦房传导阻滞的诊断。
② 在窦性心律不齐时,长P-P间期相对固定,并且是平均基本心律的整倍数;
③ 如有房室交接性逸搏或室性逸搏出现,可以干扰窦性P波出现(即窦性P波重叠在逸搏QRS-T 波群中),但一般不打乱窦性节律。
② 如长P-P间期为短P-P 间期的整3 倍或以上,且没有出现逸搏干扰窦性P波规律的现象;
③ 如存在窦性心律不齐时,出现不等长的长P-P 间期可直接诊断窦性停搏,如为等长的长P-P 间期,则首先考虑窦房传导阻滞;
④ 窦性停搏(不采用“窦性静止”的名称):出现长P-P间期,排除显著窦性心动过缓伴不齐及二度以上窦房传导阻滞后可诊断为窦性停搏。
心率≤70 次/min,P-R 间期高限200ms;
心率71~90 次/min,P-R 间期高限190ms;
心率91~110 次/min,P-R间期高限180ms;
心率111~130 次/min,P-R 间期高限170ms。
2. 成人P-R间期≥210ms,可诊断一度房室传导阻滞。
3. 同一患者在心率相近时两次心电图比较,P-R间期互差≥40ms,可诊断为一度房室传导阻滞(即使此延长的P-R间期未达到该心率的正常高限值)。
无论下传的P-R间期是正常或延长,只要有1 个P 波非干扰性下传受阻致QRS 波群脱落者,均称为二度房室传导阻滞,它包括二度Ⅰ型及Ⅱ型阻滞。
① 二度房室传导阻滞只限于脱落1 次QRS 波群;
② 二度Ⅰ型房室传导阻滞:又称为房室文氏现象,表现为P-R 间期逐搏延长,直至QRS 波群脱落出现长R-R 间期,周而复始(至少持续两组文氏周期);
③ 二度Ⅱ型房室传导阻滞:发生QRS 波群脱落之前和之后的所有下传的P-R 间期是固定的,可正常或延长;
④ 全程呈2∶1 房室传导时,诊断为二度房室传导阻滞,房室呈2∶1传导。
心电图连续出现两个P 波非干扰性下传受阻时,即可诊断为高度房室传导阻滞。
(1) 窦性心律伴三度房室传导阻滞具备以下3个条件,诊断更可靠:
(2)心房扑动伴三度房室传导阻滞:F-F间期相等;R-R 间期相等(结合心室率快慢及临床表现);F-R间期不等。
(3)心房颤动伴三度房室传导阻滞:确定基本节律为心房颤动;R-R 间期相等,频率在逸搏范围内。
窦性心律(或心房扑动、或心房颤动伴缓慢的心室率),三度房室传导阻滞,房室交接性逸搏心律伴完全性右束支传导阻滞/室性逸搏心律。
3. 三度房室传导阻滞时,逸搏可以存在逆向室房传导而出现心房夺获,并也可出现室房传导延迟或文氏现象,诊断时应描述为:窦性心律,三度房室传导阻滞,房室交接性逸搏心律或室性逸搏心律伴心房夺获(或室房逆传),或伴逆传文氏现象等。
1. 房室分离的定义:指心房、心室的激动分别由各自固定的节律点控制,包括干扰性及阻滞性两种性质的房室分离。
① 完全性房室分离时,若异位节律点伴束支传导阻滞,则束支传导阻滞或差异性传导建议作为异位节律点的伴随诊断。例:窦性心律(70 次/min),非阵发性房室交接性心动过速伴完全性右束支传导阻滞,完全性干扰性房室分离。
② 不完全性房室分离时,束支传导阻滞在两种节律点中都出现,建议将束支传导阻滞作为独立诊断,如仅出现在异位节律点中束支传导阻滞建议只作为伴随诊断。例:窦性心律(70 次/min),非阵发性房室交接性心动过速(90 次/min),不完全性干扰性房室分离,完全性右束支传导阻滞。
① 窦性频率过度缓慢,下一级起搏点被动出现逸搏。例:窦性心动过缓伴不齐(52 次/min),房室交接性逸搏及逸搏心律(58次/min),不完全性干扰性房室分离。
② 异位节律心动过速与窦性心律形成干扰分离。例:窦性心律(75 次/min),非阵发性房室交接性心动过速(90 次/min),不完全性干扰性房室分离或完全性干扰性房室分离。
1. 左束支传导阻滞时,不再作分支传导阻滞的诊断;当QRS 心电轴左偏小于-45°,直接诊断QRS心电轴左偏。
V1、V2 QRS 波群呈rS 型或QS 型,V5、V6 呈R 型,R 波错折;
Ⅰ、aVL QRS 波群可呈R 型,Ⅱ、Ⅲ、aVF 可呈rS 型,QRS 心电轴可正常或左偏;
QRS 时限120ms,部分达160ms 左右;
ST 段、T波方向多数与QRS 波群主波方向相反,呈继发性改变。
3. 当Ⅰ、aVL、V5、V6 QRS 波群均呈R 型,但R波不粗钝,不要轻易作不完全性左束支传导阻滞的诊断。只有在出现上述导联QRS 波群呈R型,且R波粗钝,但QRS时限<120ms 时才诊断为不完全性左束支传导阻滞
除了上述心电图表现外,其QRS时限<120ms,且V1 的R′波应>R 波,如果R′<R波时可加做V3R,以作鉴别。
3. 完全性右束支传导阻滞时出现继发性ST 段、T 波改变只限于V1~V3,如其他胸导联出现ST段、T波改变,应作诊断及描写(建议书写为ST段改变、T 波改变)。
4. 完全性右束支传导阻滞合并右心室肥大的诊断标准:
有引起右心室肥大的相关病因;
QRS 心电轴右偏(≥+110°);
V1 R>1.5mV;
V5 R/S<1。
1. 左前分支传导阻滞的心电图在肢体导联上必须符合:
2. 当符合以上A+B条件,QRS心电轴左偏在-30°~-45°时可提示左前分支传导阻滞。
② Ⅱ、Ⅲ、aVF可出现rSr′波,但r′波以粗顿为主,SⅢ>SⅡ;
QRS 时限增宽(≥120ms),形态不符合左、右束支传导阻滞特征者。
诊断顺序:应房室传导阻滞的诊断在前,束支传导阻滞在后。
A型:V1~V6 均向上;
B 型:V1~V2 向下,V4~V6 向上;
C型:V1~V2向上,V4~V6向下。
4. 间歇性心室预激需与舒张晚期室性早搏伴心室融合波群相鉴别。










