腰痛、牵涉痛、根性痛、神经根病……你都Get了吗?

目前,很多临床医生仍对腰痛(back pain)、牵涉痛(referred pain)、根性痛(radicular pain)和神经根病(radiculopathy)的具体定义存在迷惑,以至于在临床实践、教学、学术交流和文章发表上很难达到统一。今天就其中的区别给大家做个详细的介绍,值得学习借鉴!
1. 伤害性腰痛 (nociceptive back pain)
是指伤害性刺激腰椎结构所引起的疼痛。一般来说,存在神经支配的腰椎结构都可能是腰痛的来源。实验研究已表明,椎间盘、肌肉、棘间韧带、小关节、骶髂关节、硬膜囊等均可引起腰痛,而椎间盘是慢性腰痛的主要来源。
2. 躯体性牵涉痛 (somatic referred pain)
伤害性刺激除了引起腰痛外,还会导致牵涉痛,可延伸至下肢。公认的牵涉痛机制的是“汇聚理论”,即病变区域神经纤维与所感知疼痛部位的神经纤维汇聚于同一脊髓节段。经典的牵涉痛案例是胆囊炎可引起右肩部疼痛 (内脏牵涉痛)。
腰椎为躯体结构,为了与内脏牵涉痛(visceral referred pain)相区别,则伤害性刺激腰椎结构所引起的牵涉痛也称为躯体性牵涉痛。
躯体性牵涉痛的本质:疼痛是由刺激支配椎体及其附件的传入纤维的神经末梢引起的,而牵涉部位的传入纤维不受病灶刺激。
牵涉痛不涉及神经根,不是因为压迫神经根导致,而是因为伤害性刺激腰椎结构,如椎间盘、小关节等引起。因此,牵涉痛不存在神经症状。
躯体性牵涉痛一般为钝痛、隐痛,疼痛广泛,难以定位具体位置。一般不按照皮节分布,可延伸至臀部、大腿,甚至是足。
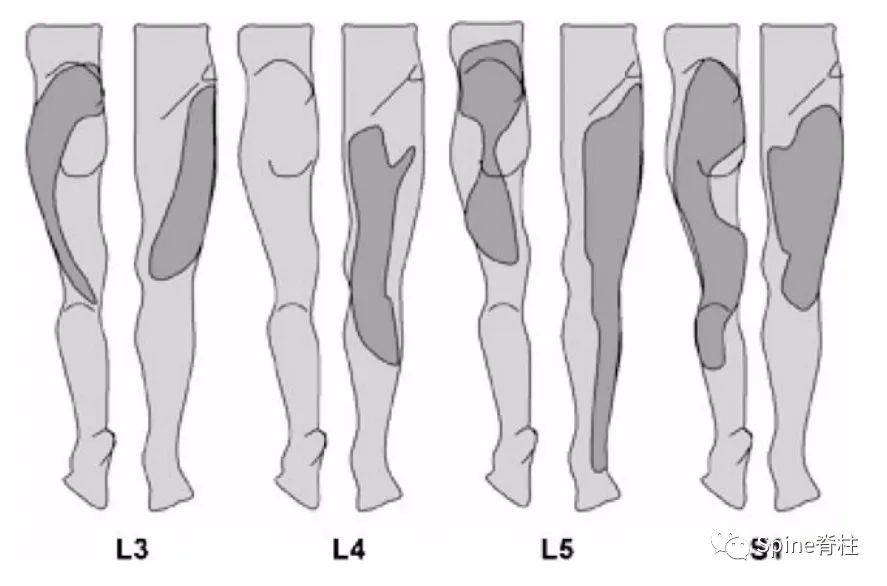
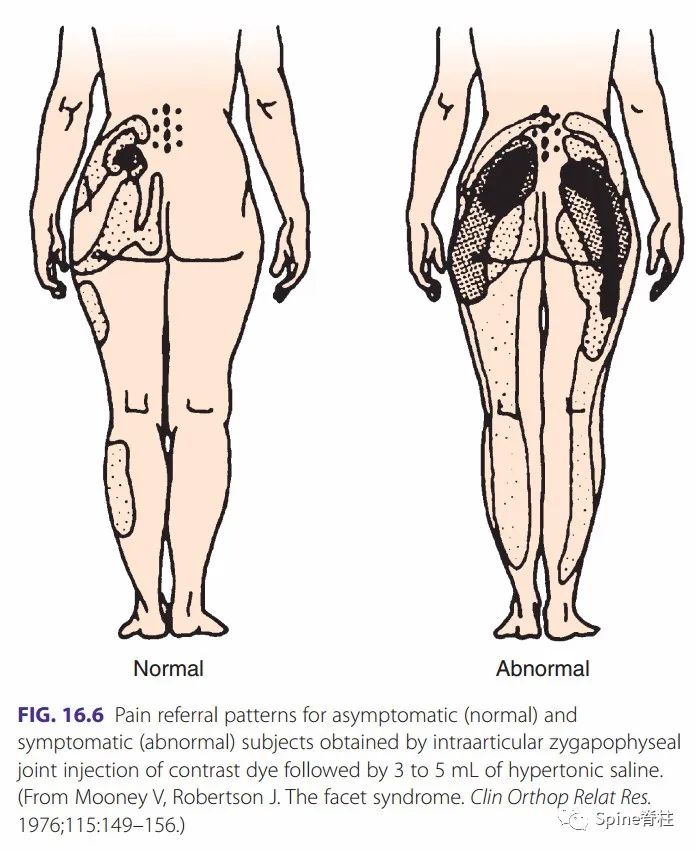
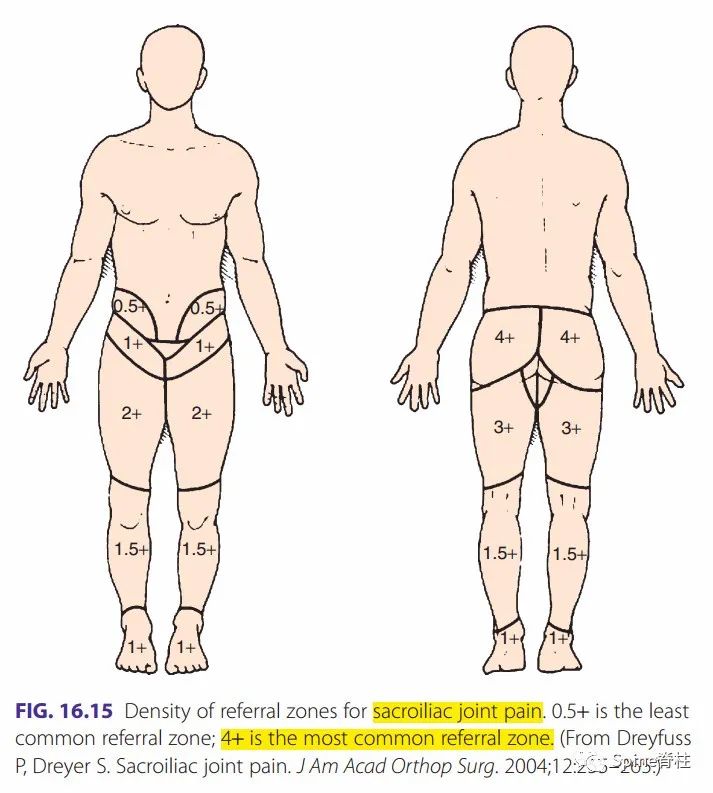
公认的椎间盘源性牵涉痛一般不过膝关节,常引起臀部和腹股沟区疼痛。但也有研究发现,椎间盘可引起膝关节以下的牵涉痛。

3. 根性痛 (radicular pain)
在发生机制和临床特征上,根性痛都有别于躯体性牵涉痛。生理上,根性痛是由神经根或背根节的异位放电(ectopic discharges)所引发的疼痛。腰椎间盘突出是最常见的原因,而受影响神经根的炎症反应似乎是关键的病生过程。
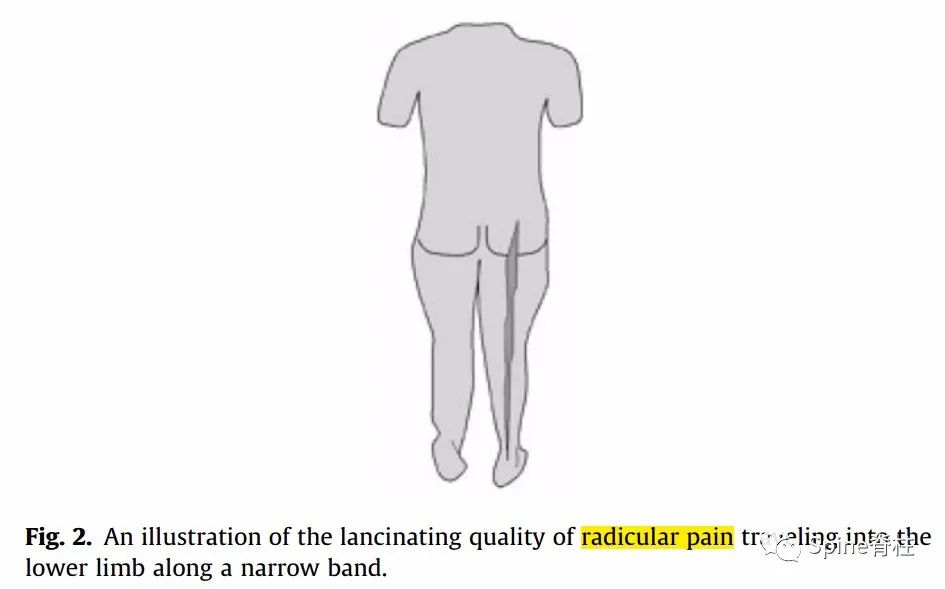
典型根性痛分布图
研究发现,牵拉或挤压正常的神经根是不会引起根性痛。仅在神经根周围存在炎症反应时,机械性刺激神经根才可诱发根性痛。动物研究发现,仅单纯压迫背根节时,可能会引起疼痛。
根性痛不是由于伤害性刺激引起,而是由于受影响的神经根异位放电导致。这种疼痛一般为锐痛、放电样疼痛。这种体验在英语语言中缺少精准的描述单词,因此,默认称这种感觉为Pain。
坐骨神经痛 (sciatica) 这一术语是过时的,应该摒弃。它起源于一个时代,那时人们对躯体性牵涉痛和根性痛的发生机制不甚了解。它用来描述似乎沿着坐骨神经分布的疼痛,而该术语错误的应用于引起下肢的全部脊柱起源的疼痛。神经根受压被认为是坐骨神经痛的病因,但下肢许多形式的牵涉痛也被错误地归因于神经根受压。目前,国际疼痛研究协会(IASP)的疼痛分类建议用“根性痛”一词代替“坐骨神经痛”。
4. 神经根病 (radiculopathy)
神经根病是另一个独立的实体,它是指脊神经或其分支轴突传导阻滞(conduction block)而导致的一种异常神经功能状态。当感觉神经纤维被阻滞,麻木(numbness)或感觉异常(paresthesias)产生;当运动神经纤维被阻滞,无力(weakness)出现。与此同时,感觉或运动神经纤维被阻滞,会引起反射(reflexes)减退或消失。麻木是按照皮节(dermatome)分布,而无力是按照肌节(myotome)分布。但是,神经根病不是由疼痛,而是由客观的神经症状定义的。尽管,神经根病与根性痛常同时存在,但神经根病可在没有疼痛的情况下发生,而根性痛也可在没有神经根病的情况下出现。目前,仔细的体格检查仍是诊断神经根病的最好方法。
根性痛的的责任节段可通过其疼痛分布来确定(这是一种错误的认识)。很多研究发现,L4、L5和S1根性痛分布是很难相互区分的。仅仅当根性痛与神经根病同时发生时,责任节段才有可能被明确。在这种情况,麻木的皮节分布才是明确责任节段的主要指标,而不是根性痛的疼痛分布区。
根性痛与躯体性牵涉痛鉴别不清,容易导致误诊误治。腰痛和躯体牵涉痛是常见的,而典型根性痛是不常见的。有研究发现,当根性痛被严格定义的话,其发生率仅为12%或更少。临床上,常将躯体性牵涉痛误诊为根性痛,误以为根性痛很常见。
就临床管理而言,影像学检查对于根性痛和神经根病的诊断是合理的,因为影像学检查通常可明确病因,而对于躯体性牵涉痛作用有限。在大部分病例,平片、CT或MRI不能明确躯体性牵涉痛的病因。如果病人为躯体性牵涉痛,而影像学发现的退行性改变,如椎间盘膨出、可能的神经根受压对诊断并不重要,但如果将躯体性牵涉痛误诊为根性痛,则可能导致不必要的手术。
因为腰痛和躯体性牵涉痛不涉及神经损伤,因此不应该出现神经症状或体征,更不会出现痛觉过敏或异常性疼痛(allodynia)。相比,因为根性痛和神经根病涉及神经根病变,痛觉过敏理论上可能会出现。然而,痛觉过敏不是根性痛和神经根病的典型特征,除非出现诊时的神经损伤(nerve damage)或神经病变(neuropathy),而不是单纯的压迫(compression)或炎症(inflammation)。
理论上,根性痛不是脊柱疼痛(spinal pain)。也没有证据表明,根性痛的潜在机制可单独引起脊柱疼痛。神经根病和根性痛不是同义词,前者是由于神经传导阻滞引起的神经功能障碍,而后者是因为神经异位放电引起的症状。两者可以同时存在,也可因相同的病变引起;在疾病发展过程中,神经根病可继发于根性痛。
当病情描述是明确的,诊断也就非常简单了。如果病人存在明确下肢放射痛,无法舒适躺下,且存在下肢麻木或无力,则明显存在根性痛和神经根病。如果病人腰痛,牵涉到臀部和大腿,但没有放射痛和神经症状,则考虑伤害性腰痛和躯体牵涉痛。
当病人病情比较复杂,则诊断就比较困难。比如,由于椎间盘破裂(internal disc disruption),患者可能会出现伤害性腰痛。疼痛可延伸至下肢,在这种情况,可诊断为躯体性牵涉痛。然而,椎间盘也可能突出或渗漏化学性炎症物质至周围神经根。化学性刺激神经根将引起根性痛(化学性神经根炎)。随着时间推移,神经根可能会出现肿胀、传导阻滞,则可能会出现神经根病。每一个特征都有其独立的病因和机制,所要采取的诊断和治疗方法也是不同的。椎间盘切除术(discectomy)可摘除突出的椎间盘,缓解根性痛,但很难缓解腰痛和躯体性牵涉痛。临床上,外科医生普遍的经验是,椎间盘切除可有效缓解腿痛,但很多病人会残留腰痛不适。
某些术语是误导性的,没有帮助的。没有一种特殊的情况叫做“腰痛-坐骨神经痛”(low back pain – sciatica)。这个术语意味着病人存在单一病因导致2种症状,这是不正确的。患者可能有腰痛,也可能有坐骨神经痛,但这2个症状是独立的发生机制和病因。其中1个术语的特征、病因和发生机制不能用于解释另一个。因此,尽管椎间盘突出是根性痛的最常见病因,但是其并不是腰痛的常见病因。绝大数伤害性腰痛患者没有根性痛,也没有腰椎间盘突出,也没必要应用假坐骨神经(pseudo-sciatica)或假根性痛(pseudo-radicular pain)之类的术语。这些症状描述没有错误,但这些术语是多余的同义词,应该应用躯体性牵涉痛或脊柱远端的周围神经卡压综合征。事实上,躯体性牵涉痛比根性痛更为常见,因此,应将根性痛视为例外,而不是将躯体性牵涉痛归为不典型的根性痛。
来源:本文来源于Spine脊柱,作者李永超,仅用于学习交流,未经授权禁止转载!

李永超
同济大学附属东方医院博士生
师从谭军教授和彭宝淦教授。